న్యుమోనియా
| న్యుమోనియా | |
|---|---|
| ఇతర పేర్లు | విష పధార్థం వల్ల ఏర్పడు ఊపిరితిత్తుల జబ్బు |
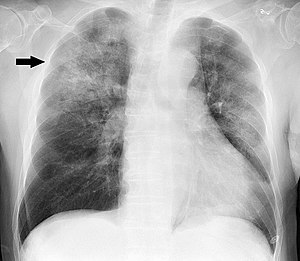 | |
| ఛాతీ ఎక్స్-రే న్యుమోనియావిషపడిశము,హిమోఫిలస్ విషపడిశము రకం పాచీ కన్సాలిడేషన్లతో ప్రధానంగా కుడి ఎగువ లోబ్ (బాణం) లో | |
| ఉచ్చారణ | |
| ప్రత్యేకత | పల్మొనాలజీ అంటు వ్యాధి |
న్యుమోనియా (ఆంగ్లం: pneumonia) ఉపిరితిత్తుల వేగంగా శ్వాస తీసుకోవటం ప్లూరిటిస్ ప్లూరిసి ఇది, ప్రధానంగా అల్వియోలీ(వాయుకోశాలు) మంట కారణంగా ఇది సంభవిస్తుంది, వైరల్ బాక్టీరియా చిన్న గాలి సంచులను ఎగువ శ్వాస వ్యవస్థను ప్రభావితం చేసే వైరల్ అంటు వ్యాధి.[1][2] లక్షణాలు సాధారణంగా పొడి పొడి దగ్గు, ఛాతీ నొప్పి, జ్వరం శ్వాస తీసుకోవడంలో ఇబ్బంది కలిగి ఉంటాయి, మనిషి మొత్తం వణుకుతూ ఉంటారు, గుండె దడగా ఉంటుంది, భయం భయంగా ఉంటుంది. పొడిదగ్గు ముదిరి ఎక్కువ అవుతున్నప్పుడు తేమడ ఉండలు ఉండలుగా నోటిలోకి వస్తుంది, ఎక్కువ సేపు నిలబడి ఉండలేరు, పెద్ద శబ్దాలను వింటే తల నొప్పిగా ఉంటుంది, గొంతు పట్టేయడం కనీసం మంచినీరు కూడా తరగడానికి కంఠనాళం నొప్పిగా ఉండడం చిన్నపిల్లల్లో శ్వాసలో గురక శబ్దం వస్తుంది, చాలా ముఖ్యమైన సంకేతం. అంతర్లీన కారణాలతో సంబంధం కలిగి ఉంటుంది. వ్యాధి నిరోధక వ్యవస్థ తగ్గిన వారిలో నిమోనియా కొన్ని వైరస్ల వలన బలపడతాయి.
వైరస్లు బ్యాక్టీరియా
[మార్చు]
న్యుమోనియా సాధారణంగా వైరస్లు బ్యాక్టీరియా సంక్రమణ వలన సంభవిస్తుంది, కొందరికీ వాహనాలు వెళుతున్నప్పుడు లేచే, ఇల్లు శుభ్రం చేస్తున్న సమయంలో లేచే దుమ్ము, ధూళి కణాలలో ఉండే బ్యాక్టీరియా అందులో నుండి ఇతర సూక్ష్మజీవులు జలుబుకు కారణం అవుతూ నంజులా మారీ న్యుమోనియాగా మారుతుంది. మరికొన్ని మందులు స్వయం ప్రతిరక్షక వ్యాధుల వంటి పరిస్థితుల ద్వారా సంభవిస్తుంది. ప్రమాద కారకాలలో సికిల్ సెల్ డిసీజ్చలి జ్వరం ఉబ్బసం డయాబెటిస్ గుండె పోటు ధూమపానం అలవాటు పోషకాహార లోపం దగ్గు పేలవమైన సామర్థ్యం బలహీనమైన రోగనిరోధక వ్యవస్థ ఉన్నాయి. క్లాసిక్ కాని నాన్-స్పెసిఫిక్ క్లినికల్ లక్షణాలతో సంబంధం కలిగి ఉంటాయి. లెజియోనెల్లా వల్ల కలిగే న్యుమోనియా కడుపు నొప్పి, విరేచనాలు, గందరగోళంతో సంభవించవచ్చు. ఐదు సంవత్సరాలలోపు పిల్లలలో విలక్షణమైన సంకేతాలు లక్షణాలు జ్వరం, దగ్గు వేగంగా కష్టంగా శ్వాస తీసుకోవడం 2 నెలల కన్నా తక్కువ వయస్సు ఉన్న పిల్లలలో దగ్గు తరచుగా ఉండదు. పిల్లలలో మరింత తీవ్రమైన సంకేతాలు లక్షణాలు నీలిరంగు చర్మం పాలు తాగడానికి ఇష్టపడకపోవడం మూర్ఛలు కొనసాగుతున్న వాంతులు ఉష్ణోగ్రత తీవ్రత స్పృహ తగ్గడం వంటివి ఉండవచ్చు. రోగ నిర్ధారణ తరచుగా లక్షణాలు శారీరక పరీక్షలపై ఆధారపడి ఉంటుంది. ఛాతీ ఎక్స్-రే రక్త పరీక్షలు కఫం సంస్కృతి రోగ నిర్ధారణను నిర్ధారించడంలో సహాయపడతాయి. ఏటా న్యుమోనియా సుమారు 450 మిలియన్ల మంది ప్రజలను ప్రభావితం చేస్తుంది, ఇది ప్రపంచ జనాభాలో ఏడు శాతం 4 మిలియన్ల మరణాలకు కారణమవుతుంది. 20 వ శతాబ్దంలో యాంటీబయాటిక్ చికిత్స టీకాల నుండి బయటపడిన వారి సంఖ్య మెరుగుపడింది. అయినప్పటికీ అభివృద్ధి చెందుతోంది, దేశాలలో వృద్ధులలో చాలా యువకులలో సంక్లిష్ట రోగులలో మరణానికి న్యుమోనియా ప్రధాన కారణం. ఆక్సిజన్ స్థాయిలు తక్కువగా ఉంటే ఆక్సిజన్(వెంటిలేటర్) చికిత్సను ఉపయోగించాలి. కొన్ని రకాల న్యుమోనియాను నివారించడానికి టీకాలు అందుబాటులో ఉన్నాయి.
క్షయ గ్రామ్-నెగటివ్ న్యుమోనియా
[మార్చు]న్యుమోనియాకు ఒక సాధారణ కారణం జలుబు, పడిషం. స్ట్రెప్టోకోకస్(చీమిడి) న్యుమోనియా అనే బాక్టీరియ ముదిరిపోతే నిమోనియాగా మారుతుంది, ఆరోగ్యంగా ఉన్న వారికి మూడు రోజుల్లోనే సాధారణంగా తగ్గిపోతుంది. ఇతర అ వ్యాధులు ఇన్ఫెక్షన్లు శరీరములో ఉంటే మరికొన్ని రోజులు జలుబు వేధిస్తుంది. మరి కొద్ది మందికి ఇన్ఫెక్షన్ సోకి దాని ప్రభావానికి ఊపిరితిత్తుల మీద పడి ఊపిరితిత్తులలో ఇన్ఫెక్షన్ ఎక్కువ అయితే దానిని నిమోనియా అంటారు. ప్రారంభ దశ లోనే గుర్తించి ఆస్పత్రికీ వెళితే కొన్ని పరీక్షలతో నిమోనియా ను నివారించవచ్చు. అలసత్వం వహించినా నిమోనియా ముదిరిపోతే క్షయగా మారుతుంది, దీని ప్రధాన లక్షణాలు ఉమ్మినప్పుడు తుప్పుపట్టిన రంగులో ఉమ్మిలో ఉండటం ఎండుద్రాక్ష పండు రసం మాదిరిగా రంగులో రక్తం పడటం[3] ఉపిరితిత్తుల గడ్డలు సాధారణంగా తీవ్రమైన శ్వాస నాళముల వాపు కూడా సంభవించవచ్చు. మైకోప్లాస్మా న్యుమోనియా వల్ల కలిగే న్యుమోనియా మెడలోని శోషరస కణుపుల వాపు కీళ్ల నొప్పులు మధ్య చెవి ఇన్ఫెక్షన్తో సంబంధం కలిగి ఉంటుంది. వైరల్ న్యుమోనియా బ్యాక్టీరియా న్యుమోనియా కంటే శ్వాసలో ఎక్కువగా ఉంటుంది. గ్రామ్-నెగటివ్ గా విభజించబడింది, ఎలక్ట్రాన్ మైక్రోస్కోప్ ద్వారా కారణాన్ని అంచనా. సాధారణంగా శిలీంధ్రాలు పరాన్నజీవుల వల్ల సంభవించు అంటువ్యాధి వైరస్లు 100 కంటే ఎక్కువ జాతులు గుర్తించబడినప్పటికీ మెజారిటీ కేసులకు కొద్దిమంది మాత్రమే కారణమవుతారు. జాగ్రత్తగా పరీక్షించినప్పటికీ ఇతరుల నుండి సంక్రమణలు తక్కువ. వైరస్లు బ్యాక్టీరియా రెండింటితో మిశ్రమ అంటువ్యాధులు పిల్లలలో సుమారు 45% అంటువ్యాధులులో పెద్దలలో 15% అంటువ్యాధులులో సంభవించవచ్చు.
న్యుమోనియాకు కారకాలు

న్యుమోనియా కొన్నిసార్లు ఉపిరితిత్తుల వాపుకు కారణమయ్యే ఏదైనా పరిస్థితికి వర్తించబడుతుంది. (ఉదాహరణకు ఆటో ఇమ్యూన్ వ్యాధులు రసాయన కాలిన గాయాలు మాదకద్రవ్య ప్రతిచర్యలు) ఏదేమైనా ఈ మంటను న్యుమోనిటిస్ అని మరింత ఖచ్చితంగా సూచిస్తారు. పిల్లలలో అదనపు ప్రమాదాలు తల్లి పాలివ్వకపోవడం సిగరెట్ పొగ ఇతర వాయు కాలుష్యం పోషకాహార లోపం పేదరికం. ప్రోటాన్-పంప్ ఇన్హిబిటర్స్ హెచ్ 2 బ్లాకర్స్ వంటి యాసిడ్-అణచివేసే మందుల వాడకం న్యుమోనియా ప్రమాదాన్ని పెంచుతుంది. ధూమపానం రోగనిరోధక శక్తి మద్యపానం దీర్ఘకాలిక అబ్స్ట్రక్టివ్ పల్మనరీ డిసీజ్ సికిల్ సెల్ డిసీజ్ (ఎస్సిడి) ఉబ్బసం దీర్ఘకాలిక మూత్రపిండ వ్యాధి కాలేయ వ్యాధి వృద్ధాప్యం. యాంత్రిక వెంటిలేషన్ అవసరమయ్యే సుమారు 10% మంది ప్రజలు వెంటిలేటర్-అనుబంధ న్యుమోనియాను అభివృద్ధి చేస్తారు. గ్యాస్ట్రిక్ ఫీడింగ్ ట్యూబ్ ఉన్నవారికి ఆస్ప్రిషన్ న్యుమోనియా వచ్చే ప్రమాదం ఉంది. జన్యువు కొన్ని వైవిధ్యాలు ఉన్నవారికి న్యుమోనియా వల్ల కలిగే సెప్సిస్లో మరణించే ప్రమాదం తగ్గుతుంది. ఏదేమైనా టిఎల్ఆర్ వేరియంట్లు ఉన్నవారికి లెజియోన్నైర్స్ వ్యాధి వచ్చే ప్రమాదం పెరుగుతుంది.
బాక్టీరియల్ న్యుమోనియా
[మార్చు]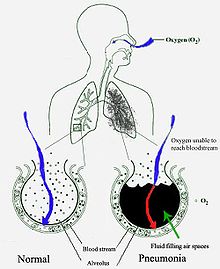
కమ్యూనిటీ-ఆర్జిత న్యుమోనియా (CAP) కు బాక్టీరియా చాలా సాధారణ కారణం న్యుమోనియా 3% కేసులలో మైకోప్లాస్మా న్యుమోనియా. జీవుల వ్యాప్తి కొన్ని ప్రమాద కారకాల ద్వారా సులభతరం అవుతుంది. ఉదాహరణకు వ్యవసాయ, జంతువులు వాయురహిత జీవులతో గొర్రెలు మేకలు లాంటి సాధు జంతువులు ఇంటివద్ద పెంపకం చేసే వాటిలో శీతాకాలంలో స్ట్రెప్టోకోకస్(చీమిడి) న్యుమోనియా ఎక్కువగా కనిపిస్తుంది.
వైరస్లు
[మార్చు]పెద్దవారిలో వైరస్లు న్యుమోనియా కేసులలో మూడింట ఒక వంతు పిల్లలలో 15% వరకు ఉన్నాయి. విషపడిశము బాక్టీరియా బారిన పడవచ్చు ముఖ్యంగా ఇతర ఆరోగ్య సమస్యలు ఉన్నప్పుడు. సంవత్సరంలో వేర్వేరు సమయాల్లో వేర్వేరు వైరస్లు ఎక్కువగా ఉంటాయి ఫ్లూ సీజన్లో ఉదాహరణకు విషపడిశము అన్ని వైరల్ కేసులలో సగానికి పైగా ఉండవచ్చు. హాంటావైరస్లు కరోనావైరస్లతో సహా ఇతర వైరస్ల వ్యాప్తి కూడా అప్పుడప్పుడు సంభవిస్తుంది. తీవ్రమైన అక్యూట్ రెస్పిరేటరీ సిండ్రోమ్ కరోనావైరస్ 2 (SARS-CoV-2) కూడా న్యుమోనియాకు దారితీస్తుంది.
ఫంగల్ న్యుమోనియా
[మార్చు]శిలీంధ్రాలు
ఫంగల్ న్యుమోనియా అసాధారణం కానీ ఎయిడ్స్ రోగనిరోధక మందులు ఇతర వైద్య సమస్యల కారణంగా బలహీనమైన రోగనిరోధక శక్తి ఉన్న వ్యక్తులలో ఇది సాధారణంగా కనిపిస్తుంది.[4] ఇది చాలా తరచుగా ఇమిటిస్ వల్ల సంభవిస్తుంది. నైరుతి ప్రపంచంలోని శీతల ప్రదేశాలు మంచు కురిసే ప్రాంతాలలో నివసించే ప్రజలు నిమోనియాకు ఎక్కువ గురయ్యే అవకాశం ఉంది అక్కడివారికి ఈ వ్యాది చాలా సాధారణం. జనాభాలో పెరుగుతున్న జీవన విధానంలో సరైన పోషక ఆహారం తీసుకోకపోవడం వలన రోగనిరోధక శక్తిని తగ్గిపోవడం వలన 20 వ శతాబ్దం చివరి భాగంలో ఫంగల్ న్యుమోనియా కేసుల సంఖ్య పెరుగుతోంది.
పరాన్నజీవులు
టాక్సోప్లాస్మా గోండి, స్ట్రాంగైలోయిడ్స్ స్టెర్కోరాలిస్, అస్కారిస్, లుంబ్రికోయిడ్స్, ప్లాస్మోడియం, మలేరియాతో సహా పలు రకాల పరాన్నజీవులు ఊపిరితిత్తులను ప్రభావితం చేస్తాయి.[5] ఈ జీవులు సాధారణంగా చర్మంతో ప్రత్యక్ష సంబంధం లోపలికి క్రిమి వెక్టర్ ద్వారా శరీరంలోకి ప్రవేశిస్తాయి. పారాగోనిమస్ వెస్టర్మనీ మినహా చాలా పరాన్నజీవులు ప్రత్యేకంగా ఊపిరితిత్తులను ప్రభావితం చేయగలవు కాని ఇతర సైట్లకు రెండవసారి ఊపిరితిత్తులను కలిగి ఉంటాయి. కొన్ని పరాన్నజీవులు ముఖ్యంగా అస్కారిస్ స్ట్రాంగైలోయిడ్స్ జాతులకు చెందినవి బలమైన ఇసినోఫిలిక్ ప్రతిచర్యను ప్రేరేపిస్తాయి. దీని ఫలితంగా ఇసినోఫిలిక్ న్యుమోనియా వస్తుంది. మలేరియా వంటి ఇతర అంటువ్యాధులులో ఊపిరితిత్తుల ప్రమేయం ప్రధానంగా సైటోకిన్-ప్రేరిత దైహిక మంట కారణంగా ఉంటుంది. అభివృద్ధి చెందిన ప్రపంచంలో ప్రయాణం నుండి వలస వచ్చినవారిలో ఈ అంటువ్యాధులు సర్వసాధారణం. ప్రపంచవ్యాప్తంగా రోగనిరోధక శక్తిలో పరాన్నజీవి న్యుమోనియా సర్వసాధారణం.
మెకానిజమ్స్ బాక్టీరియల్
మానవ ఊపిరితిత్తుల స్కీమాటిక్ రేఖాచిత్రం ఎడమ వైపున ఖాళీ వృత్తంతో సాధారణ అల్వియోలాను సూచిస్తుంది, కుడి వైపున న్యుమోనియాలో ఉన్నట్లుగా ద్రవంతో నిండిన అల్వియోలాను చూపిస్తుంది. న్యుమోనియా ఊపిరితిత్తుల అల్వియోలీ(వాయుకోశాలు)ని ద్రవంతో నింపుతుంది, ఆక్సిజనేషన్కు ఆటంకం కలిగిస్తుంది. ఎడమ వైపున ఉన్న అల్వియోలస్ సాధారణం అయితే కుడి వైపున న్యుమోనియా నుండి ద్రవం నిండి ఉంటుంది. గొంతు, ముక్కులో నివసించే జీవుల చిన్న చాలా బ్యాక్టీరియా ఊపిరితిత్తులలోకి ప్రవేశిస్తుంది. సాధారణ ప్రజలలో సగం మందికి నిద్ర సమయంలో ఈ చిన్న ఆకాంక్షలు ఉంటాయి. గొంతులో ఎల్లప్పుడూ బ్యాక్టీరియా ఉన్నప్పటికీ అంటువ్యాధులు కొన్ని సమయాల్లో కొన్ని పరిస్థితులలో మాత్రమే అక్కడ నివసిస్తాయి. మైకోబాక్టీరియం క్షయ లెజియోనెల్లా న్యుమోఫిలా వంటి మైనారిటీ రకాల బ్యాక్టీరియా కలుషితమైన గాలిలో బిందువుల ద్వారా ఊపిరితిత్తులకు చేరుకుంటుంది. బాక్టీరియా, రక్తం ద్వారా కూడా వ్యాపిస్తుంది. ఒకసారి ఊపిరితిత్తులలో బ్యాక్టీరియా కణాల మధ్య అల్వియోలీ(వాయుకోశాలు) మధ్య ఖాళీలను దాడి చేస్తుంది చుట్టుపక్కల రక్తనాళాల నుండి వచ్చే న్యూట్రోఫిల్స్ బ్యాక్టీరియా ద్రవం అల్వియోలీ(వాయుకోశాలు)ని నింపుతాయి దీని ఫలితంగా ఛాతీ ఎక్స్-రేలో కన్సాలిడేషన్ కనిపిస్తుంది.[6]
వైరస్లు వివిధ మార్గాల ద్వారా ఊపిరితిత్తులకు చేరవచ్చు. ప్రజలు కలుషితమైన వస్తువులను తాకినప్పుడు వారి కళ్ళు ముక్కును తాకినప్పుడు శ్వాసకోశ సిన్సిటియల్ వైరస్ సంకోచించబడుతుంది. కలుషితమైన గాలిలో బిందువులు నోరు ముక్కు ద్వారా పీల్చినప్పుడు ఇతర వైరల్ అంటువ్యాధులుు సంభవిస్తాయి. ఎగువ వాయుమార్గంలో ఒకసారి వైరస్లు ఊపిరితిత్తులలోకి ప్రవేశిస్తాయి అక్కడ అవి వాయుమార్గాలు అల్వియోలీ(వాయుకోశాలు) ఊపిరితిత్తుల పరేన్చైమాను కప్పే కణాలపై దాడి చేస్తాయి. మీజిల్స్ హెర్పెస్ సింప్లెక్స్ వంటి కొన్ని వైరస్లు రక్తం ద్వారా ఊపిరితిత్తులకు చేరవచ్చు.[7] ఊపిరితిత్తులపైన వైరస్ దాడి వివిధ రకాల కణాల మరణానికి దారితీయవచ్చు. రోగనిరోధక వ్యవస్థ సంక్రమణకు ప్రతిస్పందించినప్పుడు, ఇంకా ఎక్కువ ఊపిరితిత్తుల నష్టం సంభవించవచ్చు. ప్రధానంగా తెల్ల రక్త కణాలు ప్రధానంగా మోనోన్యూక్లియర్ కణాలు మంటను సృష్టిస్తాయి. వైరస్లు ఒకేసారి ఇతర అవయవాలను ప్రభావితం చేస్తాయి. తద్వారా శరీరంలోని ఇతర పనులకు భంగం కలిగిస్తాయి. వైరస్లు శరీరాన్ని బ్యాక్టీరియా సంక్రమణకు గురి చేస్తాయి. ఈ విధంగా వైరస్ దాడి బ్యాక్టీరియా న్యుమోనియాకు సంభవిస్తుంది.
డయాగ్నోసిస్
న్యుమోనియా సాధారణంగా శారీరక సంకేతాలు ఛాతీ ఎక్స్-రే కలయిక ఆధారంగా నిర్ధారణ అవుతుంది. సాధారణ ముఖ్యమైన సంకేతాలు సాధారణ ఊపిరితిత్తుల పరీక్ష ఉన్న పెద్దవారిలో రోగ నిర్ధారణ అసంభవం. ఏది ఏమయినప్పటికీ బ్యాక్టీరియా బాక్టీరియాయేతర మూలాన్ని గుర్తించగలిగే ఖచ్చితమైన పరీక్ష లేనందున కారణాన్ని నిర్ధారించడం కష్టం. వైద్యుని మొత్తం అభిప్రాయం రోగ నిర్ధారణ చేయడానికి మినహాయించటానికి నిర్ణయ నియమాల ప్రకారం కనీసం మంచిది. ప్రపంచ ఆరోగ్య సంస్థ పిల్లలలో న్యుమోనియాను వైద్యపరంగా ఒక దగ్గు శ్వాస తీసుకోవడంలో ఇబ్బంది, వేగవంతమైన శ్వాసకోశ రేటు ఛాతీ చొరబాటు స్పృహ తగ్గిన స్థాయి ఆధారంగా నిర్వచించింది. 2 నెలల కంటే తక్కువ వయస్సు ఉన్న పిల్లలలో నిమిషానికి 60 శ్వాసల కంటే ఎక్కువ 2 నెలల నుండి 1 సంవత్సరాల పిల్లలలో నిమిషానికి 50 శ్వాసల కంటే ఎక్కువ 1 నుండి 5 సంవత్సరాల పిల్లలలో నిమిషానికి 40 కంటే ఎక్కువ శ్వాసకోశ రేటు ఉంటుంది. న్యుమోనియా ఉన్న పిల్లలలో ఛాతీ నొప్పి ఉండటం మైకోప్లాస్మా న్యుమోనియా సంభావ్యతను రెట్టింపు చేస్తుంది.
శారీరక పరిక్ష
[మార్చు]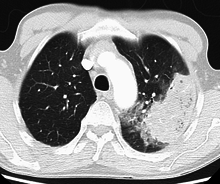
శారీరక పరీక్ష కొన్నిసార్లు తక్కువ రక్తపోటు అధిక హృదయ స్పందన రేటు తక్కువ ఆక్సిజన్ సంతృప్తిని వెల్లడిస్తుంది. శ్వాసకోశ రేటు సాధారణం కంటే వేగంగా ఉండవచ్చు ఇది ఇతర సంకేతాలకు ఒకటి రెండు రోజుల ముందు సంభవించవచ్చు. ఛాతీ పరీక్ష సాధారణం కావచ్చు కానీ ఇది ప్రభావిత వైపు ఛాతీ విస్తరణ తగ్గినట్లు చూపిస్తుంది. ఎర్రబడిన ఊపిరితిత్తుల ద్వారా ప్రసరించే పెద్ద వాయుమార్గాల నుండి కఠినమైన శ్వాస శబ్దాలను స్టెతస్కోప్తో ఆస్కల్టేషన్లో వింటారు.
CT స్కాన్ అనిశ్చిత కేసులలో అదనపు సమాచారాన్ని ఇవ్వగలదు. CT స్కాన్ అస్పష్టమైన ఛాతీ రేడియోగ్రాఫ్ ఉన్నవారిలో మరిన్ని వివరాలను అందిస్తుంది. చికిత్సలకు స్పందించని వారిలో ఊపిరితిత్తుల గడ్డలను గుర్తించగలదు. అయినప్పటికీ CT స్కాన్ ఖరీదైనది, ఎక్కువ మోతాదులో రేడియేషన్ ఉంది, పడక వద్ద చేయలేము, రోగి ఉన్నచోట చేసేది కాదు సిటీ స్కాన్ కు ప్రత్యేకమైన ఒక గది సిటీ స్కాన్ యంత్రం కోసం నిర్మించబడి ఉంటుంది, అక్కడ ఈ పరీక్ష చేయవలసి ఉంటుంది.
రోగనిర్ధారణ చేయడానికి సహాయపడటానికి ఊపిరితిత్తుల అల్ట్రాసౌండ్ కూడా ఉపయోగపడుతుంది. అల్ట్రాసౌండ్ రేడియేషన్ లేనిది పడక వద్ద చేయవచ్చు. ఏదేమైనా అల్ట్రాసౌండ్కు యంత్రాన్ని ఆపరేట్ చేయడానికి ఫలితాలను వివరించడానికి నిర్దిష్ట నైపుణ్యాలు అవసరం. ఇది ఛాతీ ఎక్స్-రే కంటే చాలా ఖచ్చితమైనది.
-
అల్ట్రాసౌండ్ చూసిన న్యుమోనియా[8]
-
అల్ట్రాసౌండ్ చూసిన న్యుమోనియా[8]
-
అల్ట్రాసౌండ్ చూసిన న్యుమోనియా[8]
-
సాదా X కిరణంలో కనిపించే విధంగా పిల్లవాడికి కుడి మధ్య లోబ్ న్యుమోనియా
టీకాలు
[మార్చు]పిల్లలు పెద్దలలో టీకా కొన్ని బ్యాక్టీరియా వైరల్ న్యుమోనియాలకు వ్యతిరేకంగా నిరోధిస్తుంది. విషపడిశము వ్యాక్సిన్లు విషపడిశము లక్షణాలను నిరాడంబరంగా ప్రభావవంతంగా ఉంటాయి, సెంటర్ ఫర్ డిసీజ్ కంట్రోల్ అండ్ ప్రివెన్షన్ (సిడిసి) 6 నెలల అంతకంటే ఎక్కువ వయస్సు ఉన్న ప్రతి వ్యక్తికి వార్షిక విషపడిశము టీకాను సిఫార్సు చేస్తుంది. ఆరోగ్య సంరక్షణ కార్మికులను రోగనిరోధకత వారి ప్రజలలో వైరల్ న్యుమోనియా ప్రమాదాన్ని తగ్గిస్తుంది. స్ట్రెప్టోకోకస్(చీమిడి) న్యుమోనియాకు వ్యతిరేకంగా పిల్లలకు టీకాలు వేయడం పెద్దవారిలో ఈ అంటువ్యాధులు రేటు తగ్గడానికి దారితీసింది, ఎందుకంటే చాలా మంది పెద్దలు పిల్లల నుండి అంటువ్యాధులు గాలి ద్వారా పిల్లలను పట్టుకోవడం ద్వారా తొందరగా ఈ వ్యాధి వారికి సోకుతుంది. స్ట్రెప్టోకోకస్(చీమిడి) న్యుమోనియా వ్యాక్సిన్ పెద్దలకు అందుబాటులో ఉంది, ఇన్వాసివ్ న్యుమోకాకల్ వ్యాధి ప్రమాదాన్ని 74% తగ్గిస్తుందని కనుగొనబడింది, కాని సాధారణ వయోజన జనాభాలో న్యుమోనియా మరణాన్ని నివారించడానికి న్యుమోకాకల్ వ్యాక్సిన్ కలిగి ఉంటాయి. 65 ఏళ్లు పైబడిన పెద్దలు, చిన్నపిల్లలు న్యుమోకాకల్ వ్యాక్సిన్ను స్వీకరించాలని సిడిసి సిఫారసు చేస్తుంది.
మందులు
విషపడిశము వ్యాప్తి సంభవించినప్పుడు అమంటాడిన్ రిమాంటాడిన్ వంటి మందులు పరిస్థితిని నివారించడంలో సహాయపడతాయి, అయితే (సైడ్ ఎఫెక్ట్స్)దుష్ప్రభావాలతో సంబంధం కలిగి ఉంటాయి. ఒసెల్టామివిర్ వైరస్ బారిన పడిన వ్యక్తులు లక్షణాలను అభివృద్ధి చేసే అవకాశాన్ని తగ్గిస్తుంది, అయినప్పటికీ సంభావ్య సైడ్ ఎఫెక్ట్స్ దుష్ప్రభావాలను పరిగణనలోకి తీసుకోవడం మంచిది. న్యుమోనియా అనేక విధాలుగా తీవ్రమైన అనారోగ్యానికి కారణమవుతుంది, అవయవాలు నీరసంతో పనిచేయకపోవటానికి రుజువు ఉన్న న్యుమోనియాకు పరిశీలన నిర్దిష్ట చికిత్స కోసం చిన్నపిల్లలకు ఇంటెన్సివ్ కేర్ యూనిట్ ప్రవేశం అవసరం.
యాంటీబయాటిక్స్

యాంటీబయాటిక్స్ బ్యాక్టీరియా న్యుమోనియా ఉన్నవారిలో ఫలితాలను మెరుగుపరుస్తాయి. యాంటీబయాటిక్స్ మొదటి మోతాదు వీలైనంత త్వరగా ఇవ్వాలి. యాంటీబయాటిక్స్ వాడకం పెరిగినప్పటికీ బ్యాక్టీరియా యాంటీమైక్రోబయల్ రెసిస్టెంట్ జాతుల అభివృద్ధికి దారితీయవచ్చు. యాంటీబయాటిక్ ఎంపిక ప్రారంభంలో వయస్సు అంతర్లీన ఆరోగ్యం సంక్రమణ పొందిన ప్రదేశం వంటి ప్రభావిత వ్యక్తి లక్షణాలపై ఆధారపడి ఉంటుంది. యాంటీబయాటిక్ వాడకం వికారం, విరేచనాలు, మైకము, రుచి వక్రీకరణ, తలనొప్పి వంటి దుష్ప్రభావాలతో సంబంధం కలిగి ఉంటుంది.
ఆసుపత్రిలో చేరాల్సిన అవసరం ఉన్నవారికి సమాజంలో వారి న్యుమోనియాను పట్టుకునేవారికి సెఫాజోలిన్ అజిథ్రోమైసిన్ వంటి మాక్రోలైడ్ వంటి లాక్టమ్ వాడటం సిఫార్సు చేయబడింది. తీవ్రమైన న్యుమోనియా ఉన్న పిల్లలలో నోటి ద్వారా, ఇంజెక్షన్ ద్వారా యాంటీబయాటిక్స్ అదేవిధంగా ప్రభావవంతంగా కనిపిస్తాయి. చికిత్స వ్యవధి సాంప్రదాయకంగా ఏడు నుండి పది రోజులు కానీ వ్యాధి తీవ్రతను బట్టి కొన్ని రకాల న్యుమోనియాకు తక్కువ కోర్సులు (3–5 రోజులు) ప్రభావవంతంగా ఉండవచ్చని యాంటీబయాటిక్ నిరోధక ప్రమాదాన్ని తగ్గిస్తుందని సూచిస్తున్నాయి.
రోగ నిరూపణ

చికిత్సతో చాలా రకాల బ్యాక్టీరియా న్యుమోనియా 3 రోజుల్లో స్థిరీకరించబడుతుంది. చాలా లక్షణాలు పరిష్కరించడానికి కొన్ని వారాలు పడుతుంది. ఎక్స్-రే ద్వారా కనుగొనడం సాధారణంగా నాలుగు వారాల్లో స్పష్టంగా ఉంటుంది, మరణాలు తక్కువగా ఉంటాయి. వృద్ధులలో ఇతర ఊపిరితిత్తుల సమస్యలు ఉన్నవారిలో కోలుకోవడానికి 12 వారాల కన్నా ఎక్కువ సమయం పడుతుంది. ఆసుపత్రిలో చేరాల్సిన వ్యక్తులలో మరణాలు 10% వరకు ఉండవచ్చు, ఇంటెన్సివ్ కేర్ అవసరమయ్యే వారిలో ఇది 30-50% కి చేరుకుంటుంది. న్యుమోనియా అనేది మరణానికి కారణమయ్యే ఆసుపత్రిలో పొందిన అత్యంత సాధారణ సంక్రమణ. యాంటీబయాటిక్స్ రాకముందు ఆసుపత్రిలో చేరిన వారిలో మరణాలు సాధారణంగా 30%. అయినప్పటికీ 72 గంటల్లో ఊపిరితిత్తుల పరిస్థితి క్షీణిస్తుంది, సాధారణంగా సమస్య సెప్సిస్ వల్ల వస్తుంది. 72 గంటల తర్వాత న్యుమోనియా క్షీణిస్తే అది నోసోకోమియల్ ఇన్ఫెక్షన్ ఇతర అంతర్లీన సహ-అనారోగ్యాల నిమోనియా వంటి దీర్ఘకాలిక వ్యాధులు రోగికి అంతకు ముందు ఉండటం వల్ల కావచ్చు. ఆసుపత్రి నుండి డిశ్చార్జ్ అయిన వారిలో 10% మంది గుండె ఊపిరితిత్తులు న్యూరాలజీ రుగ్మతలు న్యుమోనియా కొత్త ఆగమనం కారణంగా రోగికి పూర్తిగా ఆరోగ్యం కోలుకోవడానికి వారి శరీర వ్యాధి నిరోధక శక్తి పై తీసుకునే ఆహారం పై ఆధారపడి ఉంటుంది.
న్యుమోనియాలో ఊపిరితిత్తుల చుట్టూ ఉన్న ప్రదేశంలో ద్రవం, నంజు ఏర్పడుతుంది. అప్పుడప్పుడు సూక్ష్మజీవులు ఈ ద్రవానికి సోకుతాయి దీనివల్ల ఎంఫిమా వస్తుంది. సాధారణ పారాప్నిమోనిక్ ఎఫ్యూషన్ నుండి ఎంఫిమాను గుర్తించడానికి ద్రవాన్ని సూది (థొరాసెంటెసిస్) తో సేకరించి పరిశీలించవచ్చు. ఇది ఎంఫిమా సాక్ష్యాలను చూపిస్తే ద్రవం పూర్తి సేకరణ అవసరం తరచుగా తొలగింపు కాథెటర్ అవసరం. ఎంఫిమా తీవ్రమైన సందర్భాల్లో శస్త్రచికిత్స అవసరం కావచ్చు. సోకిన ద్రవం సేకరణ తొలగింపు చేయకపోతే సంక్రమణ కొనసాగవచ్చు ఎందుకంటే యాంటీబయాటిక్స్ ప్లూరల్ కుహరంలోకి బాగా చొచ్చుకుపోవు. ద్రవం శుభ్రమైనదిగా ఉంటే అది లక్షణాలను కలిగిస్తుంటే పరిష్కరించబడకపోతే మాత్రమే అది తొలగింపు చేయాలి.
అరుదైన పరిస్థితులలో ఊపిరితిత్తులలోని బ్యాక్టీరియా ఊపిరితిత్తుల గడ్డ అని పిలువబడే సోకిన ద్రవం పొరలు పొరలను ఏర్పరుస్తుంది. ఊపిరితిత్తుల గడ్డలను సాధారణంగా ఛాతీ ఎక్స్-రేతో చూడవచ్చు కాని రోగ నిర్ధారణను నిర్ధారించడానికి తరచుగా ఛాతీ CT స్కాన్ అవసరం. అబ్సెసెస్ సాధారణంగా ఆస్ప్రిషన్ న్యుమోనియాలో సంభవిస్తుంది, తరచుగా అనేక రకాల బ్యాక్టీరియాను కలిగి ఉంటుంది. దీర్ఘకాలిక యాంటీబయాటిక్స్ సాధారణంగా ఊపిరితిత్తుల గడ్డకు చికిత్స చేయడానికి సరిపోతాయి, అయితే కొన్నిసార్లు గడ్డను సర్జన్ రేడియాలజిస్ట్ తొలగించాలి.
చరిత్ర
[మార్చు]
మానవ చరిత్రలో న్యుమోనియా ఒక సాధారణ వ్యాధి. జ్వరం తీవ్రంగా ఉంటే ఇరువైపులా నొప్పులు ఉంటే రెండింటిలో దగ్గు ఉంటే గడువు ఉంటే కఫం ఒక సొగసైన తేలికపాటి రంగుతో ఉంటుంది, అదేవిధంగా సన్నగా నురుగుగా ఫ్లోరిడ్ గా ఉంటుంది, సాధారణమైన వాటికి భిన్నంగా ఏదైనా ఇతర పాత్రను కలిగి ఉంటే... సన్నగా గట్టిగా ఉండే మూత్రం మెడ తల గురించి చెమటలు బయటకు వస్తే అలాంటి చెమటలు చెడుగా ఉంటాయి. బ్యాక్టీరియాను గుర్తించడానికి వర్గీకరించడానికి నేటికీ ఉపయోగించే ప్రాథమిక ప్రయోగశాల పరీక్ష. 1884 లో ఈ విధానాన్ని వివరించే క్రిస్టియన్ గ్రామ్ కాగితం రెండు బ్యాక్టీరియాను వేరు చేయడానికి సహాయపడింది, న్యుమోనియా ఒకటి కంటే ఎక్కువ సూక్ష్మజీవుల వల్ల సంభవిస్తుందని చూపించింది.[9]
1900 లలో అనేక పరిణామాలు న్యుమోనియా ఉన్నవారికి ఫలితాన్ని మెరుగుపర్చాయి. 20 వ శతాబ్దంలో పెన్సిలిన్ ఇతర యాంటీబయాటిక్స్ ఆధునిక శస్త్రచికిత్స పద్ధతులు ఇంటెన్సివ్ కేర్ రావడంతో న్యుమోనియా నుండి మరణాలు 30% కి చేరుకున్నాయి. అభివృద్ధి చెందిన దేశాలలో వేగంగా పడిపోయాయి. 1988 లో ప్రారంభమైండింది, కొంతకాలం తర్వాత కేసులలో అనూహ్య క్షీణతకు దారితీసింది. పెద్దవారిలో స్ట్రెప్టోకోకస్(చీమిడి) న్యుమోనియాకు టీకాలు 1977 లో ప్రారంభమయ్యాయి, పిల్లలలో ఇదే విధమైన జలుబు నివారణ తగ్గుదలకు న్యుమోనియాకు టీకాలు 2000 లో ప్రారంభమయ్యాయి.
భారత్ది రెండోస్థానం
[మార్చు]న్యుమోనియా వ్యాధి సోకి ఐదేళ్లలోపు వయసు చిన్నారులు అత్యధికంగా మరణిస్తున్నారు. సురక్షిత మంచినీరు అందుబాటులో లేకపోవడం, ఆరోగ్య సంరక్షణా కేంద్రాలు తక్కువ సంఖ్యలో ఉండడం, పౌష్టికాహార లోపాలు పెరిగిపోవడం, కాలుష్యం కాటేయడం వంటివి న్యుమోనియా పెరిగిపోవడానికి కారణాలుగా న్యుమోనియా కారణంగా ప్రపంచవ్యాప్తంగా సంభవిస్తున్న మరణాల్లో సగానికి పైగా అయిదు దేశాల్లోనే నమోదవుతున్నాయి. నైజీరియా, భారత్, పాకిస్తాన్, డెమొక్రటిక్ రిపబ్లిక్ ఆఫ్ కాంగో, ఇథియోపియా ప్రాణాలు కోల్పోతున్న దేశాల జాబితాలో భారత్ రెండో స్థానంలో ఉందని ఐక్యరాజ్య సమితి నివేదిక వెల్లడించింది.[10]
ఇవి కూడా చూడండి
[మార్చు]మూలాలు
[మార్చు]- ↑ McLuckie, A., ed. (2009). Respiratory disease and its management. New York: Springer. p. 51. ISBN 978-1-84882-094-4.
- ↑ Leach Richard E. (2009). Acute and Critical Care Medicine at a Glance (2nd ed.). Wiley-Blackwell. ISBN 978-1-4051-6139-8.
- ↑ Tintinalli Judith E. (2010). Emergency Medicine: A Comprehensive Study Guide (Emergency Medicine (Tintinalli)). New York: McGraw-Hill Companies. p. 480. ISBN 978-0-07-148480-0.
- ↑ Eddy, Orin (Dec 2005). "Community-Acquired Pneumonia: From Common Pathogens To Emerging Resistance". Emergency Medicine Practice. 7 (12).
- ↑ Murray and Nadel (2010). Chapter 37.
- ↑ Kumar, Vinay (2010). Robbins and Cotran pathologic basis of disease (8th ed.). Philadelphia: Saunders/Elsevier. p. Chapter 15. ISBN 978-1-4160-3121-5.
- ↑ Fleisher, Gary R.; Ludwig, Stephen, eds. (2010). Textbook of pediatric emergency medicine (6th ed.). Philadelphia: Wolters Kluwer/Lippincott Williams & Wilkins Health. p. 914. ISBN 978-1-60547-159-4.
- ↑ 8.0 8.1 8.2 "UOTW No. 34 – Ultrasound of the Week". Ultrasound of the Week. 20 జనవరి 2015. Archived from the original on 9 మే 2017. Retrieved 27 మే 2017.
- ↑ Gram C (1884-03-15). "Über die isolierte Färbung der Schizomyceten in Schnitt- und Trocken-präparaten". Fortschr. Med. 2 (6): 185–89.
- ↑ https://www.sakshieducation.com/Ca/TStory.aspx?cid=1&sid=298&chid=1579&nid=249513


![అల్ట్రాసౌండ్ చూసిన న్యుమోనియా[8]](http://upload.wikimedia.org/wikipedia/commons/thumb/7/73/UOTW_34_-_Ultrasound_of_the_Week_3.jpg/120px-UOTW_34_-_Ultrasound_of_the_Week_3.jpg)
